Классификация рака яичников гистологическая
Рак яичников
Рак яичников – первичное, вторичное или метастатическое опухолевое поражение женских гормонопродуцирующих половых желез – яичников. На ранних стадиях рак яичников малосимптомен; патогномоничные проявления отсутствуют.
Распространенные формы проявляются слабостью, недомоганием, снижением и извращением аппетита, нарушениями функции ЖКТ, дизурическими расстройствами, асцитом. Диагностика рака яичников включает проведение физикального и вагинального обследования, УЗИ, ЯМРТ или КТ малого таза, лапароскопии, исследование онкомаркера СА 125.
В лечении рака яичников применяется хирургический подход (пангистерэктомия), полихимиотерапия, радиотерапия.
Рак яичников стоит на седьмом месте в структуре общей онкопатологии (4-6%) и занимает третье место (после рака тела матки и рака шейки матки) среди злокачественных опухолей в онкогинекологии. Чаще рак яичников поражает женщин предклимактерического и климактерического периода, хотя не является исключением и среди женщин моложе 40 лет.
Рак яичников
Проблема развития рака яичников рассматривается с позиций трех гипотез. Считается, что как и другие овариальные опухоли, рак яичников развивается в условиях длительной гиперэстрогении, что повышает вероятность опухолевой трансформации в эстрогенчувствительной ткани желез.
Другой взгляд на генез рака яичников основан на представлениях о постоянной овуляции при раннем наступлении менархе, поздней менопаузе, малом количестве беременностей, укорочении лактации. Непрерывные овуляции способствуют изменению эпителия стромы яичника, тем самым создавая условия для аберрантного повреждения ДНК и активации экспрессии онкогенов.
Генетическая гипотеза выделяет среди группы потенциального риска женщин с семейными формами рака груди и яичников.
Применение гормональной контрацепции длительнее 5 лет, напротив, снижает вероятность возникновения рака яичников практически вдвое.
По месту возникновения изначального очага рака различают первичное, вторичное и метастатическое поражения яичников.
- Первичный рак яичника сразу развивается в железе. По своему гистотипу первичные опухоли являются эпителиальными образованиями папиллярного или железистого строения, реже развиваются из клеток покровного эпителия. Первичный рак яичника чаще носит двустороннюю локализацию; имеет плотную консистенцию и бугристую поверхность; встречается преимущественно у женщин до 30 лет.
- Вторичный рак яичников. На его долю приходится до 80% клинических случаев. Развитие данной формы рака происходит из серозных, тератоидных или псевдомуцинозных кистом яичников. Серозные цистаденокарциномы развиваются в возрасте 50-60 лет, муцинозные — после 55-60 лет. Вторичные эндометриоидные цистаденокарциномы встречаются у молодых женщин, обычно страдающих бесплодием.
- Метастатическое поражение яичников развивается в результате распространения опухолевых клеток гематогенным, имплантационным, лимфогенным путями из первичных очагов при раке желудка, молочной железы, матки, щитовидной железы. Метастатические опухоли яичников обладают быстрым ростом и неблагоприятным течением, обычно поражают оба яичника, рано диссеминируют по брюшине малого таза. Макроскопически метастатическая форма рака яичников имеет белесоватый цвет, бугристую поверхность, плотную или тестоватую консистенцию.
Более редкие типы рака яичников представлены папиллярной цистаденомой, гранулезоклеточным, светлоклеточным (мезонефроидным) раком, аденобластомой, опухолью Бреннера, стромальными опухолями, дисгерминомой, тератокарциномой и др. В клинической практике рак яичников оценивается в соответствии с критериями FIGO (стадии I-IV) и TNM (распространенность первичной опухоли, регионарных и отдаленных метастазов).
I (T1) – распространенность опухоли ограничивается яичниками:
- IA (T1a) – рак одного яичника без прорастания его капсулы и разрастания опухолевых клеток на поверхности железы
- IB (T1b) – рак обоих яичников без прорастания их капсул и разрастания опухолевых клеток на поверхности желез
- IC (T1c) – рак одного или двух яичников с прорастанием и/или разрывом капсулы, опухолевыми разрастаниями на поверхности железы, наличием атипичных клеток в асцитических или смывных водах
II (T2) – поражение одного или обоих яичников с распространением опухоли на структуры малого таза:
- IIA (T2a) — рак яичников распространяется или метастазирует в маточные трубы или матку
- IIB (T2b) — рак яичников распространяется на другие структуры таза
- IIC (T2c) – опухолевый процесс ограничен поражением малого таза, определяется наличие атипичных клеток в асцитических или смывных водах
III (T3/N1) — поражение одного или обоих яичников с метастазированием рака яичников по брюшине или в регионарные лимфоузлы:
- IIIA (T3a) – наличие микроскопически подтвержденных внутрибрюшинных метастазов
- IIIB (T3b) – макроскопически определяемые внутрибрюшинные метастазы диаметром до 2 см
- IIIC (T3c/N1) — макроскопически определяемые внутрибрюшинные метастазы диаметром более 2 см или метастазы в регионарные лимфоузлы
IV (M1) – метастазирование рака яичников в отдаленные органы.
Проявления рака яичников вариабельны, что объясняется многообразием морфологических форм заболевания. При локализованных формах рака яичников симптоматика, как правило, отсутствует. У молодых женщин рак яичников может клинически манифестировать с внезапного болевого синдрома, вызванного перекрутом ножки опухоли или перфорацией ее капсулы.
Активизация проявлений рака яичников развивается по мере распространения опухолевого процесса. Происходит нарастание недомогания, слабости, утомляемости, субфебрилитета; ухудшение аппетита, функции ЖКТ (метеоризм, тошнота, запоры); появление дизурических явлений.
При поражении брюшины развивается асцит; в случае метастазов в легкие – опухолевый плеврит. В поздних стадиях нарастает сердечно-сосудистая и дыхательная недостаточность, развиваются отеки нижних конечностей, тромбозы. Метастазы при раке яичников, как правило, выявляются в печени, легких, костях.
Среди злокачественных опухолей яичников встречаются гормонально-активные эпителиальные образования.
Гранулезоклеточный рак яичников – феменизирующая опухоль, способствующая преждевременному половому созреванию девочек и возобновлению маточных кровотечений у пациенток в менопаузе.
Маскулинизирующая опухоль – адренобластома, напротив, приводит к гирсутизму, изменению фигуры, уменьшению груди, прекращению менструаций.
Комплекс методов диагностики рака яичников включает проведение физикального, гинекологического, инструментального обследования. Распознавание асцита и опухоли может быть произведено уже в ходе пальпации живота.
- Гинекологическое исследование хоть и позволяет выявить наличие одно- или двустороннего овариального образования, но не дает четкого представления о степени его доброкачественности. С помощью ректовагинального исследования определяется инвазия рака яичников в параметрий и параректальную клетчатку.
- Методы визуализации. С помощью трансвагинальной эхографии (УЗИ), МРТ и КТ малого таза выявляется объемное образование неправильной формы без четкой капсулы с бугристыми контурами и неодинаковой внутренней структурой; оцениваются его размеры и степень распространенности.
- Диагностическая лапароскопия при раке яичников необходима для проведения биопсии и определения гистотипа опухоли, забора перитонеального выпота или смывов для цитологического исследования. В ряде случаев получение асцитической жидкости возможно посредством пункции заднего свода влагалища.
При подозрении на рак яичников показано исследование опухолево-ассоциированных маркеров в сыворотке (СА-19.9, СА-125 и др.).
Для исключения первичного очага или метастазов рака яичников в отдаленных органах производится маммография, рентгенография желудка и легких, ирригоскопия; УЗИ брюшной полости, УЗИ плевральной полости, УЗИ щитовидной железы; ФГДС, ректороманоскопия, цистоскопия, хромоцистоскопия.
КТ ОБП/таза. Цистаденокарцинома левого яичника.
Вопрос выбора лечебной тактики при раке яичников решается с учетом стадии процесса, морфологической структуры опухоли, потенциальной чувствительности данного гистиотипа к химиотерапевтическому и лучевому воздействию, отягощающих соматических и возрастных факторов. В лечении рака яичников сочетается хирургический подход (пангистерэктомия) с проведением полихимиотерапии и радиотерапии.
Оперативное лечение
Хирургическое лечение локализованной формы рака яичников (I-II ст.) заключается в проведении удаления матки с аднексэктомией и резекцией большого сальника. У ослабленных или пожилых пациенток возможно выполнение надвлагалищной ампутации матки с придатками и субтотальной резекции большого сальника.
В процессе операции обязательна интраоперационная ревизия парааортальных лимфоузлов с их срочным интраоперационным гистологическим исследованием. При III-IV ст. рака яичников производится циторедуктивное вмешательство, направленное на максимальное удаления опухолевых масс перед химиотерапией.
При неоперабельных процессах ограничиваются биопсией опухолевой ткани.
Противоопухолевая терапия
Полихимиотерапия при раке яичников может проводиться на предоперационном, послеоперационной этапе или являться самостоятельным лечением при распространенном злокачественном процессе.
Полихимиотерапия (препаратами платины, хлорэтиламинами, таксанами) позволяет добиться подавления митоза и пролиферации опухолевых клеток. Побочными действиями цитостатиков выступают тошнота, рвота, нейро- и нефротоксичность, угнетение кроветворной функции.
Лучевая терапия при раке яичников обладает незначительной эффективностью.
Отдаленная выживаемость при раке яичников обусловлена стадией заболевания, морфологической структурой опухоли и ее дифференцировкой.
В зависимости от гистотипа опухоли пятилетний порог выживаемости преодолевает 60-90% пациенток с I ст. рака яичников, 40-50% — со II ст., 11% — с III ст.; 5% — с IV ст.
Более благоприятны в отношении прогноза серозный и муцинозный рак яичников; менее – мезонефроидный, недифференцированный и др.
В постоперационном периоде после радикальной гистерэктомии (пангистерэктомии) пациенткам требуется систематическое наблюдение онкогинеколога, предупреждение развития посткастрационного синдрома. В профилактике рака яичников существенная роль отводится своевременному выявлению доброкачественных опухолей желез, онкопрофилактическим осмотрам, снижению воздействия неблагоприятных факторов.Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gynaecology/ovarian-cancer
Узнайте информацию о видах рака яичников, симптомах и прогнозах лечения

Раковые опухоли, образующиеся в яичниках, могут стать причиной утраты репродуктивной функции в молодом возрасте. Поэтому очень важно своевременно выявить патологию и правильно определить ее вид, чтобы разработать результативную программу терапии.
Общая классификация рака яичников
Виды рака яичников классифицируются по специфическим особенностям на основные группы следующим образом:
- первичный рак яичников;
- вторичный рак.
Первичная раковая опухоль — это эндометриоидный рак. Опухоль яичника является железистой, с присутствием очага плоского эпителия. Образование небольшое, имеет бугристый вид и плотную структуру, может поражать оба яичника. Данный вид опухоли характерен для молодых женщин до 30 лет.
Вторичные раковые опухоли развиваются из доброкачественных кист. Они могут быть как маленькими, так и очень большими, наполненными водянистой жидкостью или слизью. Перерождение в злокачественную опухоль характерно для серозных кистом. В результате развивается папиллярный рак яичников, который чаще всего диагностируется в возрасте от 40 до 60 лет.
Формирование метастатического рака происходит на фоне распространения злокачественных клеток из других органов по кровотоку или лимфосистеме. В большинстве случаев в яичники метастазирует раковая опухоль желудка.
Другие формы рака, которые встречаются не так часто, как выше названные:
- опухоль Бреннера;
- светлоклеточный рак яичников;
- дисгерминома (быстро развивается, метастазирует в легкие и лимфоузлы, поэтому при выявлении поздней стадии этой опухоли требуется лечение рака легких за рубежом);
- гранулезоклеточный рак;
- стромальный рак (опухоли с агрессивным ростом, часто поражающие яичники молодых женщин);
- тератокарцинома;
- аденобластома.
Каждая из этих форм имеет свои симптомы рака яичников, но общими для всех являются:
- боли внизу живота разной степени интенсивности;
- увеличение живота в размере;
- нарушения цикла менструаций;
- нарушения работы ЖКТ;
- запоры, дискомфорт при мочеиспускании;
- патологические выделения крови из влагалища.
Эти признаки являются ранними. Если обратиться в клинику сразу после их появления, то лечение рака яичников за границейбудет иметь наилучший результат, большинство пациенток полностью излечиваются.
Эпителиальный рак яичников
Эпителиальный рак (карцинома яичников) формируется из клеток эпителия, которые выстилают поверхность органа, и считается наиболее распространенным видом злокачественных опухолей яичников (99% случаев). Развивается преимущественно у женщин в возрасте за 50 лет.
Как правило, при эпителиальной форме рака поражается один яичник, в редких случаях рак переходит на второй орган. Прогрессирование опухоли происходит очень медленно, что затрудняет ее раннюю диагностику. В 75% случаев женщины узнают о раковом диагнозе, когда опухоль уже достигла поздних стадий развития, лечение рака яичников затрудняется, увеличивается и стоимость лечения рака за рубежом.
Эпителиальный рак может быть первичным и вторичным. Чаще диагностируются вторичные образования, причиной которых стало перерождение доброкачественной кисты или кистомы в злокачественное образование. На первичный рак приходится около 5% случаев. Развивается он из клеток яичника.
Распространение злокачественных клеток происходит в основном по брюшине, поэтому ранние стадии заболевания не сопровождаются выраженной симптоматикой. И уже на более поздней стадии, когда клетки опухоли находятся в брюшине, признаки рака слабо проявляются и больше похожи на проблемы другого характера: нарушения функций ЖКТ и увеличение живота (асцит).
Примерно у 70% пациенток на момент диагностики опухоль достигает 3 и 4 стадии.
Увеличиваясь в размере, опухоль сдавливает прилегающие органы, что становится причиной появления ноющих и тупых болей в области яичников. Эти ощущения преимущественно постоянные, на какое-то время они прекращаются, а затем вновь появляются. Также пациенток беспокоит ощущение, что живот распирает. При перекруте ножки опухоли появляются острые боли.
Если развитие опухоли вовремя не остановить, то ее клетки поражают малый таз полностью или частично, поражается большой сальник, пупок. Наличие патологических выделений крови свидетельствует о метастатическом поражении матки и труб. В таких случаях должно быть срочно проведено лечение рака шейки матки за рубежомпередовыми методами, способными полностью нейтрализовать метастатические очаги.
Рак стромы полового тяжа
Это группа опухолей, которые состоят из текаклеток, гранулезных и лютеинизирующих производных клеток, а также клеток Сертоли, Лейдинга, фибробластов стромы гонад. Данный вид опухоли может развиваться у женщин любой возрастной группы, но специалисты провели исследования и выявили тенденцию к увеличению заболеваемости в течение 5-ой, 6-ой и 7-ой жизненных декад.
На опухоли стромы полового тяжа приходится около 5% от общего числа образований яичников. Злокачественными из этого числа являются примерно 2% опухолей. Большая часть опухолей стромы полового тяжа — это гормонально-активные образования, развитие которых проявляется симптомами повышенного уровня гормонов в организме.
Это такие проявления, как:
- раннее половое созревание;
- маточные кровотечения;
- избыточное оволосение по мужскому типу;
- гиперплазия;
- повышенный риск развития рака молочной железы;
- рак эндометрия.
Порядка 70% раковых опухолей стромы полового тяжа являются высокодифференцированными, с повышенным риском развития рецидивов. Как правило, опухоли стромы полового тяжа медленного растут, поэтому прогноз при раке яичников данного типа на ранних стадиях благоприятный. Высокие шансы на успешное лечение у женщин в возрасте до 50 лет, при наличии небольшой опухоли (не больше 10 см в диаметре).
Липидноклеточный (липоидноклеточный) рак яичников
Липидноклеточные образования — не специфические, потому что примерно 25% таких опухолей не содержат липидные клетки. Источник развития таких опухолей невозможно определить.
Чаще всего липидноклеточная опухоль диагностируется как доброкачественное образование либо раковая высокодифференцированная опухоль.
Процесс метастазирования начинается, когда опухоль превышает в размере 8 см, что происходит в 20% случаев. Метастатические очаги поражают брюшную полость.
Лечение рака за границейпри такой форме рака имеет хорошие прогнозы, особенно если онкопатология вовремя диагностирована.
Герминогенный рак яичников
Герминогенные опухоли яичников встречаются в 5% случаев. Образования этого типа отличаются не только от опухолей других форм, но и между собой, поэтому лечение должно планироваться только индивидуально, с учетом точного типа и гистологического строения образования.
Опухоли герминогенного типа развиваются из клеток яичника, которые отвечают за выработку яйцеклеток. Герминогенные опухоли могут быть и доброкачественными. В большинстве случаев рак поражает только один яичник.
Тревожными признаками являются:
- боли в животе;
- ощущение вздутия живота;
- возможно учащенное мочеиспускание;
- нарушение регулярности влагалищных кровотечений.
Данный вид онкологии хорошо реагирует на лечение, поэтому даже на запущенных стадиях прогнозы будут благоприятными.
Гонадобластома
В структуру образования входят герминогенные клетки, схожие с незрелым половым тяжем. Опухоль также состоит из большого количества лютеиновых клеток и клеток Лейдинга. Риск развития гонадобластомы повышается при нарушении полового созревания. Часто такая опухоль выявляются у детей возрастной группы до 15 лет.
В большинстве случаев опухоль классифицируется как доброкачественная, но если в ней обнаруживается инвазивная герминогенная составляющая, то ставится онкологический диагноз и часто проводится двухстороннее удаление яичников.
Опухоли мягких тканей
Это тип опухолей, которые развиваются из соединительной ткани яичника. Их диагностируют в 3% случаев. Опухоли мягких тканей характерны для детского и подросткового возраста.
Большая часть таких опухолей образуется путем перерождения доброкачественной опухоли в злокачественную. Гистологическое строение опухолей сложное, оно может содержать признаки всех онкологических форм. Характер развития опухолей зависит от уровня канцерогенности. Одни опухоли могут долгие годы себя не проявлять, а другие прогрессируют быстрыми темпами.
Неклассифицированные опухоли
Отдельная группа опухолей, у которых невозможно точно определить морфологические признаки и отнести их к какому-либо гистологическому типу.
Недифференцированный рак яичников
В эту группу входит редкие и мало изученные опухоли. Диагноз недифференцированный рак яичников ставится в 1% случаев. Развитие опухоли не сопровождается выраженными признаками, что существенно усложняет диагностику.
Вторичный (метастатический) рак яичников
Метастатический рак развивается из клеток, которые попадают в яичники из других органов, в которых располагается первичная злокачественная опухоль. Это могут быть как соседние, так и отдаленные органы.
Часто один или сразу оба яичника поражаются раковыми клетками, которые поступают через кровь из матки либо брюшной полости.
Кроме того, рак может метастазировать гематогенным, лимфогенно-ретроградным и имплантационно-трансперитонеальным путем.
Все метастатические образования имеют 4 степень. На них приходится 20% случаев. В группе риска женщины возрастной группы 40-50 лет. Образование может развиваться до внушительных размеров. При двустороннем поражении левый яичник всегда поражается сильнее, чем правый.Большинство перечисленных раковых опухолей хорошо поддаются лечению на ранней стадии, поэтому важно вовремя их диагностировать. Больницы Израиляпроводят обследование организма на современном оборудовании по передовым диагностическим методикам, что позволяет специалистам точно классифицировать выявленные образования и провести результативное лечение.
Источник: https://www.oncomedic.org/%D0%B2%D0%B8%D0%B4%D1%8B-%D1%80%D0%B0%D0%BA%D0%B0-%D1%8F%D0%B8%D1%87%D0%BD%D0%B8%D0%BA%D0%BE%D0%B2
Опухоли яичников классификация

С целью унификации диагнозов опухолей и патологических процессов яичников рекомендуется пользоваться классификацией, разработанной Международным Комитетом ВОЗ. Эта классификация предусматривает деление опухолей внутри каждого гистологического типа на доброкачественные, пограничные (промежуточные) и злокачественные формы.
I. Эпителиальные опухоли
А. Серозные опухоли.
а) цистаденома и папиллярная цистадонома,
б) поверхностная папиллома,
в) аденофиброма и цистаденофиброма.
2. Пограничные (потенциально низкой степени злокачественности):
а) цистаденома и папиллярная цистаденома,
б) поверхностная папиллома,
в) аденофиброма и цистаденофнброма.
а)аденокарцинома, папиллярная аденокарцинома и папиллярная цистаденокарцинома,
б) поверхностная папиллярная карцинома,
в) злокачественная аденофиброма и цистаденофиброма.
Б. Муцинозные опухоли.
б) аденофиброма и цистаденофиброма.
6) аденофиброма и цистаденофиброма.
а) аденокарцинома и цистаденокарцинома,
б) злокачественная аденофиброма и цистаденофиброма.
В. Эндометриоидные опухоли.
а) аденома и цистаденома,
б) аденофиброма и цистаденофиброма.
а) аденома и цистаденома,
б) аденофиброма и цистаденофиброма.
3) злокачественная аденофиброма и цистаденофиброма;
б) эндометриоидная стромальная саркома,
в) мезодермальные (мюллеровы) смешанные опухоли, гомологичные и гетерологичные.
Г. Светлоклеточные (мезонефроидные) опухоли.
3.Злокачественные: карцинома и аденокарцинома.
Д. Опухоли Бреннера.
2. Пограничные (пограничной злокачественности).
Е. Смешанные эпителиальные опухоли.
Ж. Недифференцированные карциномы.
З. Неклассифицируемые эпителиальные опухоли.
II. Опухоли стромы полового тяжа
А. Гранулезо-стромальноклеточные опухоли.
1. Гранулезоклеточная опухоль.
2. Группа теком-фибром:
Б. Андробластомы:опухоли из клеток Сертоли и Лейдига.
а) тубулярная андробластома; опухоль из клеток Сертоли,
б) тубулярная андробластома с накоплением липидов,
Опухоль из клеток Сертоли с накоплением липидов (липидная фолликулома Лесена),
в) опухоль из клеток Сертоли и Лейдига,
г) опухоль из клеток Лейдига; опухоль из хилюсных клеток.
2. Промежуточные опухоли (переходной дифференцировки).
С гетерологическими элементами.
Г. Неклассифицируемые опухоли стромы полового тяжа.
III. Липидноклеточная (липоидноклеточная) опухоль
IV. ГЕРМИНОГЕННЫЕ ОПУХОЛИ
Б. Опухоль эндодермального синуса.
В. Эмбриональная карцинома.
б) кистозные: дермоидная киста; дермоидная киста с малигнизацией.
3. Монодермальные (высокоспециализированные):
а) струма яичника,
в) струма яичника и карциноид,
Ж. Смешанные герминогенные опухоли.
А. Чистая (без примеси других форм)
Б) Смешанная с дисгерминомной и другими формами герминогенных опухолей.
VI. ОПУХОЛИ, НЕСПЕЦИФИЧНЫЕ ДЛЯ ЯИЧНИКОВ
(доброкачественные и злокачественные мезенхимальные, гемопоэтические, неврогенные и др.).
VII. НЕКЛАССИФИЦИРУЕМЫЕ ОПУХОЛИ
VII. ВТОРИЧНЫЕ (МЕТАСТАТИЧНЫЕ) ОПУХОЛИ
IX. ОПУХОЛЕВИДНЫЕ ПРОЦЕССЫ
А. Лютеома беременности.
Б. Гиперплазия стромы яичника и гипертекоз.
В. Массивный отек яичника.
Г. Единичная фолликулярная киста и киста желтого тела.
Д. Множественные фолликулярные кисты (поликистозные яичники).
Е. Множественные лютеинизированные фолликулярные кисты
и/или желтые тела.
З. Поверхностные эпителиальные кисты включения.
И. Простые кисты.
К. Воспалительные процессы.
Л. Параовариальные кисты.
В клинической практике наибольшее значение имеют эпителиальные опухоли, опухоли стромы полового тяжа, герминогенные опухоли, метастатические опухоли и опухолевидные процессы. Перед тем, как перейти к разбору объемных образований яичников по нозологическим формам, считаем целесообразным дать определение понятий.
Цистаденома (кистома) – «истинная» опухоль яичника — образование с выраженной капсулой, в отличие от кист яичников способна к пролиферации и бластоматозному росту.
Доброкачественные опухоли яичников
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки.
Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота.
Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
Общие сведения
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала.
Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации.
Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей.
Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток.
В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Классификация
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные). Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные. Основным видом стромальных опухолей является фиброма яичника.
- герминогенные опухоли. К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
Источник: https://dou99.ru/yaichniki/opuholi-yaichnikov-klassifikatsiya
Гистологическая классификация опухолей яичников

Доброкачественные опухоли яичников
Доброкачественные опухоли яичников занимают одно из первых мест среди всех новообразований женских половых органов. На их долю приходится от 6 до 11%. Доброкачественные опухоли яичников могут возникать во всех возрастных периодах женщин (даже в плодовом и неонатальном). Тем не менее, наиболее часто эта патология возникает у женщин репродуктивного возраста – в 48–64% случаев.
В яичниках могут развиваться опухоли различного генеза и строения.
Термином “кистома” определяют истинную доброкачественную опухоль яичника, обладающую неограниченным ростом (пролиферирующие опухоли). Термином “кисты” определяют доброкачественные (непролиферирующие) опухоли яичника, обладающие ограниченным ростом и относительно небольшими размерами.
В нашей стране принята классификация опухолей яичников, созданная в 1973 году при участии Международного справочного центра (Ленинград) и 12 сотрудничавших с ним центров разных стран. Классификация называется гистологической.
Гистологическая классификация опухолей яичников
I. Эпителиальные опухоли
А. Серозные опухоли
а) цистаденома и папиллярная цистаденома
б) аденофиброма и цистаденофиброма
в) поверхностная папиллома
2. Пограничные (потенциально низкой степени злокачественности)
а) цистаденома и папилярная цистаденома
б) поверхностная папиллома
в) аденофиброма и цистаденофиброма
а) аденокарцинома, папиллярная аденокарцинома и папиллярная цистаденокарцинома
б) поверхностная папиллома карцинома
в) злокачественная аденофиброма и цистаденофиброма
Б. Муцинозные опухоли
б) аденофиброма и цистаденофиброма
2. Пограничные (потенциально низкой степени злокачественности)
б) аденофиброма и цистаденофиброма
а) аденокарцинома и цистаденокарцинома
б) злокачественная аденофиброма и цистаденофиброма
В. Эндометриональные опухоли
а) аденома и цистаденома
б) аденофиброма и цистаденофиброма
2. Пограничные (потенциально низкой степени злокачественности)
а) аденома и цистаденома
б) аденофиброма и цистаденофиброма
3) злокачественная аденофиброма и цистаденофиброма
б) эндометриоидная стромальная саркома
в)мезодермальные (мюллеровы) смешанные опухоли, гомологичные и гетерологичные
Г. Светлоклеточные (мезонефроидные) опухоли
1. Доброкачественные: аденофиброма
2. Пограничные (потенциально низкой степени злокачественности)
3. Злокачественные: карцинома и аденокарцинома
Д. Опухоли Бренера
2. Пограничные (пограничной злокачественности)
Е. Смешанные эпителиальные опухоли
2. Пограничные (пограничной злокачественности)
Ж. Недифференцированная карцинома
З. Неклассифицируемые эпителиальные опухоли
II. Опухоли стромы полового тяжа
А. Гранулезостромально-клеточные опухоли
1. Гранулезоклеточная опухоль
2. Группа теком – фибром
Б. Андробластомы: опухоли из клеток Сертоли и Лейдига
а) тубулярная андробластома; опухоль из клеток Сертоли
б) тубулярная андробластома с накоплением липидов; опухоль из клеток Сертоли с накоплением липидов (липидная фолликулома Лесена)
в) опухоль из клеток Сертоли и Лейдига
г) опухоли из клеток Лейдига; опухоль из хилюиных клеток
2. Промежуточной (переходной) дифференцировки
3. Низкодифференцированные (саркоматоидные)
4. С гетерологическими элементами
Г. Неклассифицируемые опухоли стромы полового тяжа
III. Липидно-клеточные (липоидно-клеточные) опухоли
IV. Герминогенные опухоли
Б. Опухоль эндодермального синуса
В. Эмбриональная карцинома
б). кистозные (дермоидная киста; дермоидная киста с малигнизацией)
а) строма яичника
в) строма яичника и карциноид
А. Чистая (без примеси других форм)
Б. Смешанная с с дисгерминомой и другими формами герминогенных опухолей
VI. Опухоли мягких тканей, специфичные для яичников
VII. Неклассифицируемые опухоли
VIII. Вторичные (метастатические) опухоли
IX. Опухолевидные процессы
А. Лютеома беременности
Б. Гиперплазия стромы яичника и гипретекоз
В. Массивный отек яичника
Г. Единичная фолликулярная киста и киста желтого тела
Д. Множественные фолликулярные кисты (поликистозные яичники)
Е. Множественные лютеинизированные фолликулярные кисты и/или желтые тела
З. Поверхностные эпителиальные кисты – включения (герминальные кисты – включения)
И. Простые кисты
К. Воспалительные процессы
Л. Параовариальные кисты
Дата добавления: 2017-01-13 ; просмотров: 1395 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
- 22 Июня, 2018
- Онкология
- Волощук Наталя
Сегодня опухоли яичников диагностируются в гинекологии достаточно часто, так как они подвержены появлению новообразований различного генезиса. В большинстве случаев эти новообразования носят доброкачественный характер, они не выходят за пределы органа и хорошо поддаются терапии.
Но иногда в яичниках формируются злокачественные опухоли (25 % случаев), которые дают метастазы в разные органы и ткани. Такие патологии важно своевременно выявить, чтобы иметь возможность полностью их вылечить. Если этого не сделать, увеличивается риск летального исхода.
Поэтому проблема раннего обнаружения опухоли яичника у женщин является актуальной и имеет огромное значение.
Причины развития патологии
В медицине не установлены точные причины развития патологии. К предрасполагающим факторам относят:
- Гормональная система играет важную роль. Спровоцировать заболевание могут раннее половое созревание, поздняя менопауза, однократные роды, бесплодие, а также заместительная терапия при лечении симптоматики климакса, длительный прием гормональных препаратов.
- Наследственная предрасположенность. Риск появления новообразования яичника увеличивается, если у близких родственников были такие заболевания, как опухоль молочной железы, яичника, болезнь Линча. В таком случае женщине рекомендуется пройти обследование на предрасположенность к мутации клеток.
- Радиоактивное облучение при терапии раковых опухолей других органов.
- Рацион питания. Употребление большого количества жиров животного происхождения увеличивает риск развития заболевания.
- Влияние канцерогенов, использование присыпок и дезодорантов с тальком.
- Нерегулярная половая жизнь или ее отсутствие.
- Патологии органов ЖКТ, печени и почек.
- Частые воспаления яичников, аменорея, миома матки.
- Вирус герпеса 2 типа, папилломавирус.
- Патологии щитовидной железы.
Формы патологии
Опухоли яичников бывают:
- Доброкачественные – растут медленно, не распространяются на другие органы и лимфатические узлы.
- Злокачественные – растут быстро, поражают рядом расположенные органы и ткани, лимфатические узлы, дают метастазы.
- Гормонопродуцирующие – вырабатывают эстроген и прогестерон.
- Метастатические – развиваются из-за распространения раковых клеток, которая расположена в другом месте, например, в желудке или кишечнике.
Источник: https://medistok.ru/medicina/gistologicheskaja-klassifikacija-opuholej.html
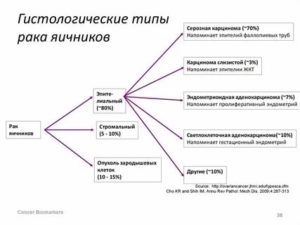
Рак яичников — гистологические формы

Рак яичников является одним и самых распространенных видов рака женских репродуктивных органов. Злокачественные опухоли яичников часто поражают сразу оба яичника. Такие варианты опухолей называются двухсторонними. Также рак яичников характеризуется быстрым ростом, инфильтрацией в соседние органы, наличием канцероматоза и асцита.
Современная классификация рака яичников разработана ВОЗ (Всемирная организация здравоохранения) и FIGO (The International Federation of Gynecology and Obstetrics), согласно ей рак яичников подразделяется на следующие гистологические типы:
Аденокарцинома яичников
Аденокарцинома яичников или железистый рак яичников. Этот гистологический тип рака является один из самых распространенных среди всех типов раков яичников.
Для аденокарциномы яичников характерно быстрое возникновение канцероматоза в связи с обсеменением брюшины раковыми клетками, а также быстрое метастазирование.
Если аденокарцинома яичника представлена солидным типом, то растет она в виде узла, расположенного на широком основании.
На поздних стадиях, аденокарциномы яичников солидного строения могут прорасти капсулу яичника и начать инвазивный рост в близлежащие ткани.
Аденокарцинома яичника, чаще всего, выявляется посредством УЗИ-диагностики. Опухолевый узел представляет собой многокамерное образование с наличием нескольких перегородок.
Внутри опухолевого узла присутствуют очаги некроза с образованием небольших полостей.
Аденокарцинома яичников хорошо поддается противоопухолевому лечению, что делает возможным значительно продлить жизнь пациенткам с таким диагнозом.
Цистаденокарцинома яичников
Цистаденокарцинома яичников встречается в 15% случаев из всех диагностируемых серозных типов опухолей яичников. Цистаденокарцинома яичника по своему строению похожа на муцинозную опухоль яичника, которая является доброкачественной.
Опухолевый узел цистаденокарциномы яичника — гладкий с относительно ровными краями. Цистаденокарцинома яичников отличается относительно спокойным течением. Основное лечение данного гистологического типа — оперативное. Перед операцией решается вопрос о её объеме, для этого необходимо учитывать общее состояние больной и распространенность опухолевого процесса.
Аденофиброкарцинома
Самая редкая из серозных опухолей яичников – это аденофиброкарцинома. Она состоит из опухолевых эпителиальных клеток и очагов фиброза. Отличается агрессивным течением и быстрым распространением по брюшной стенке.
Аденофиброкарцинома представлена в виде опухолевого узла с участками фиброза и некроза. Опухолевый узел мягкий, содержит множество камер. В камерах находится желеобразное содержимое.
Спаечный процесс возникает не более, чем в 25% случаев.
В лечении аденофиброкарциномы яичников применяют весь спектр противоопухолевой терапии, включающий оперативное лечение, химио и лучевую терапию, а также таргетную терапию.
Папиллярная карцинома яичников
Папиллярная карцинома составляет около 20% всех диагностируемых злокачественных заболеваний яичников. Папиллярная карцинома яичников часто развивается из запущенной, папиллярной цистаденомы. Она отличается своим агрессивным течением и быстрым метастазированием. В 80% случаев, папиллярная карцинома поражает сразу оба яичника.
Данный гистологический тип представлен бородавчатыми образованиями, напоминающими цветную капусту. Папиллярные разрастания способствуют обсеменению брюшины и появлению канцероматоза.
Опухолевый узел многокамерный. Камеры заполнены мутноватой жидкостью. При лечении папиллярной карциномы яичников применяют химиотерапию и лучевую терапию.
Оперативное лечение применяется только на ранних стадиях.
Муцинозный рак яичников
Муцинозный рак яичников встречается довольно редко. Риск перехода доброкачественной муцинозной опухоли яичника в злокачественную опухоль составляет около 17%. Муцинозный рак яичников чаще встречается у женщин после 50 лет.
Данный гистологический тип отличается крупными размерами опухолевого узла, который может достигать 30 см. Муцинозный рак считается менее агрессивным по сравнению с серозным типом рака яичников. Но и отвечает на противоопухолевое лечение он хуже, чем аденокарцинома.
Эндометриоидная карцинома яичников
Эндометриоидная карцинома яичников носит своё название из-за того, что напоминает карциному эндометрия. Также 10% эндометриоидных карцином яичника развиваются на фоне эндометриоза. Именно поэтому эндометриоидная карцинома яичников более чем в 20% случаев сочетается с первичной аденокарциномой тела матки.
Эндометриоидные опухоли обычно имеют круглую форму и ножку. Опухолевый узел имеет кистозное строение. В кистах, обычно, содержится густая жидкость геморрагического характера. Эндометриоидный рак яичника чаще встречаются у пациенток после 40 лет.
https://www.youtube.com/watch?v=d1ZZQQc9cfE
Такие опухоли отличаются медленным течением и неагрессивным характером роста. Прогноз при эндометриодном раке яичников благоприятный. Лечение эндометриоидной карциномы яичников включает в себя, в основном, хирургическое вмешательство. К химиотерапии и лучевой терапии эти опухоли малочувствительны в силу своей высокой дифференцировки.
Светлоклеточная карцинома яичников
Светлоклеточная карцинома яичников (мезонефроидный рак яичников) считается самой редкой разновидностью рака яичников. Она составляет 5% от всех диагностируемых случаев рака яичников.
Свое название опухоль получила из-за наличия в опухолевых тканях светлоокрашенных клеток, содержащих гликоген. Эти клетки имеют форму обойного гвоздя и содержат незначительное количество цитоплазмы.
Светлоклеточный рак яичников встречается у женщин старше 55 лет. Опухоль чаще поражает только один яичник.
Смешанные опухоли яичников
Смешанные опухоли яичников, обычно, состоят из нескольких гистологических типов вышеописанных опухолей. Смешанные опухоли яичников классифицируются с учетом преобладания определенного гистологического типа опухоли, поэтому лечение выбирается согласно чувствительности преобладающего гистологического типа опухоли к тому или иному виду противоопухолевого лечения.
Метастатические опухоли яичников
Метастатические опухоли яичников представляют собой поражение яичников метастазами опухолей различных органов, чаще всего, органов малого таза. В большинстве случаев источником метастатического поражения яичников является рак эндометрия, рак кишечника и рак молочной железы.
Отдельный вид метастатического поражения яичников — это метастаз Крукенберга. Метастаз Крукенберга является распространением атипичных клеток любого вида рака на яичник. Чаще всего, метастаз Крукенберга образуется при заболеваниях раком желудка.
Источник: http://worldofoncology.com/materialy/vidy-raka/gistologicheskie-tipy-raka/rak-yaichnikov-gistologicheskie-formy/
