Как восстановить слизистую влагалища после лучевой терапии
Лучевой вульвовагинит
- Определение
- Причины
- Симптомы
- Диагностика
- Профилактика
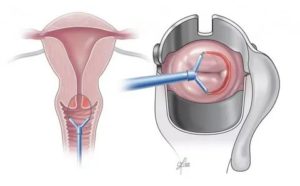
Лучевой вульвовагинит — следствие механической травмы или длительного давления аппликатором, в котором находится источник излучения; атрофии эпителия вследствие лучевой кастрации; сочетания обоих факторов.
Причины
Прямое воздействие на слизистую радиоактивного излучения вызывает тяжелые повреждения, особенно если аппликатор и укладка не обеспечивают оптимального расстояния от источника излучения до стенки влагалища.
Облучение в дозах, необходимых для разрушения раковой опухоли шейки матки, одновременно разрушает яичники и приводит к лучевой кастрации. У больных в постменопаузе слизистая влагалища часто атрофирована еще до лечения. Угроза угасания функции яичников важна для более молодых женщин. Однако поражение слизистой влагалища в постменопаузе обычно более тяжелое.
Симптомы
Приблизительно через неделю после начала облучения появляются выделения из влагалища, состоящие из транссудата и случившегося эпителия, что приводит к изменению биохимических свойств и микрофлоры влагалищного секрета.
Появление выделений — прямое следствие облучения, механической травмы слизистой и давления на нее аппликаторов и марлевых тампонов.
Возникает очаговая, а затем — распространенная атрофия эпителия с эрозиями и телеангиэктазиями, сопровождающаяся жалобами на зуд и жжение. Вследствие сморщивания и укорочения влагалища, сужения входа в него, раздражения слизистой появляется диспареуния.Реакция на них обостряется вследствие обеднения эпителия гликогеном, сдвига рН в щелочную сторону, развития поверхностной бактериальной инфекции.
Объективное обследование. Немедленно после облучения возникают эрозии и гиперемия слизистой, сохраняющиеся несколько месяцев. Затем слизистая бледнеет или обесцвечивается, появляются субэпителиальные телеангиэктазии.
Влагалищную часть шейки матки и слизистую верхней части влагалища покрывает так называемая «белая лучевая мембрана». Иногда свод влагалища укорачивается, а позднее — облитерируется вследствие сращения передней и задней стенок верхней трети влагалища в участках наиболее интенсивного облучения.
В результате стягивающего фиброза подслизистой объем влагалища дополнительно уменьшается.
Диагностика
Диагноз основывается на данных объективного и цитологического исследования.
В отдаленные сроки после облучения наблюдают преимущественно увеличение клеток и ядер, многоядерные клетки, сморщивание ядер, вакуолизацию цитоплазмы. Через несколько месяцев после облучения преобладают базальные и парабазальные клетки.
Клетки в основном располагаются скоплениями. Внутри скопления границы между ними неразличимы. Часто клетки имеют веретенообразную форму. Ядра их тоже веретенообразные.
Даже при лечении эстрогенами эпителиальный покров слизистой до прежнего состояния не восстанавливается.
За 3-6 мес. после облучения эпителий на участках его наибольшей интенсивности утрачивается полностью. Восстанавливается он первоначально в виде тонкого слоя.
Относительно полноценным эпителиальный покров становится только через 2 года, когда созревание клеток достигает промежуточного уровня, а их структура становится близка к нормальной.
Однако и через 2 года многослойный плоский эпителий полностью восстанавливается не всегда. Воспалительные изменения в строме постепенно стихают, параллельно восстановлению эпителия.
Профилактика
Полностью состояние слизистой не нормализуется никогда. Эстрогены ускоряют нормализацию созревания эпителия. В постменопаузе их всасывание при местном применении, независимо от облучения в анамнезе, приблизительно одинаковое.
После облучения во влагалище возрастает количество патогенных бактерий. Возможно ли возвращение влагалища к прежнему состоянию при сочетанном применении эстрогенов и антибактериальных препаратов, единого мнения у специалистов нет.
Утрата складчатости слизистой, приобретение влагалищем трубчатой формы, очаговая бледность слизистой, телеангиэктазии, сращения без лечения прогрессируют и приводят к облитерации влагалища.
Избежать его помогают возобновление половой жизни или применение расширителей.
При ежедневном введении во влагалище покрытого эстрогеновым кремом обтуратора значительного сужения влагалища и сращения его стенок не происходит.Онлайн консультация врача
Екатерина:28.04.2018
Здравствуйте.У меня была длительная аменорея, кд не было год. После длительного лечения всё восстановилось.Сейчас принимаю Фемостон для поддрежания гормонального фона, параллельно с ним мне назначили Верошпирон (пить на 16 д после месячных).
Были месячные, всё как обычно. Но через семь дней появилась кровяная слизь. Болей в животе нет, как это бывает при месячных, к своему врачу пока нет возможности попасть. Я не знаю, что мне делать.
Стоит ли и дальше принимать Фемостон и Верошпирон, и может ли это быть что-то серьезное?Помогите, пожалуйста.
Источник: https://med36.com/ill/1309
Как восстановить слизистую влагалища после лучевой терапии
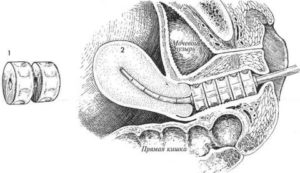
Радиационный проктит бывает ранним (развивается через 3 месяца после радиотерапии) и поздним (развивается спустя большой промежуток времени). Основными признаками ранней формы заболевания являются боли, возникающие при позывах к дефекации. Боли возникают приступообразно и увеличиваются в процессе опорожнения кишечника.
Основными признаками ранней формы заболевания являются боли, возникающие при позывах к дефекации.
Начальные стадии заболевания часто поддаются регрессированию через пару суток после окончания лечения. Через некоторое время болезнь рецидивирует, и клиническая картина повторяется с прежней интенсивностью.
При позднем лучевом поражении кишечника, которое развивается только в 10 % случаев, симптоматика может проявиться через довольно длительный период (5-10 лет). Для этой формы заболевания характерны болевые ощущения в районе прямой кишки. При этом каловые массы выделяются небольшими порциями, но часто.
Воспаление при несвоевременном лечении может стать причиной развития таких осложнений, как кровотечение, развитие эрозий и язв, стеноз прямой кишки.
С точки зрения прогноза заболевания среди самых серьезных осложнений следует выделить структурные изменения кишечника.
Определение
Лучевой вульвовагинит – следствие механической травмы или длительного давления аппликатором, в котором находится источник излучения; атрофии эпителия вследствие лучевой кастрации; сочетания обоих факторов.
Прямое воздействие на слизистую радиоактивного излучения вызывает тяжелые повреждения, особенно если аппликатор и укладка не обеспечивают оптимального расстояния от источника излучения до стенки влагалища.
Облучение в дозах, необходимых для разрушения раковой опухоли шейки матки, одновременно разрушает яичники и приводит к лучевой кастрации. У больных в постменопаузе слизистая влагалища часто атрофирована еще до лечения. Угроза угасания функции яичников важна для более молодых женщин. Однако поражение слизистой влагалища в постменопаузе обычно более тяжелое.
Приблизительно через неделю после начала облучения появляются выделения из влагалища, состоящие из транссудата и случившегося эпителия, что приводит к изменению биохимических свойств и микрофлоры влагалищного секрета.
Появление выделений – прямое следствие облучения, механической травмы слизистой и давления на нее аппликаторов и марлевых тампонов.
Реакция на них обостряется вследствие обеднения эпителия гликогеном, сдвига рН в щелочную сторону, развития поверхностной бактериальной инфекции.
Возникает очаговая, а затем – распространенная атрофия эпителия с эрозиями и телеангиэктазиями, сопровождающаяся жалобами на зуд и жжение. Вследствие сморщивания и укорочения влагалища, сужения входа в него, раздражения слизистой появляется диспареуния.
Возможные осложнения и меры профилактики
Лечение лучевого проктита должно проводиться только после подтверждения диагноза. При появлении первичной симптоматики заболевания больной, проходящий радиотерапию, направляется на консультацию к проктологу. Диагностика проводится с помощью клинических, инструментальных и лабораторных мер. В первую очередь проводится сбор анамнеза заболевания и объективный осмотр пациента.
Для лечения лучевого проктита осуществляется уменьшение негативного воздействия ионизирующего излучения на организм. Для этих целей больным назначают аскорбиновую кислоту и витамины группы В.
На начальной стадии развития лечение может проводиться амбулаторно. При тяжелой форме заболевания возникает необходимость в стационарном контроле.
Для лечения проктита после проведенной лучевой терапии больной нуждается в нормализации рациона. Эта мера подразумевает отказ от острых, соленых, жирных и кислых продуктов.
В обязательном порядке нужно исключить спиртосодержащие напитки, фруктовые соки и сладости. Важно придерживаться правильного питьевого режима.
Среди основных блюд должны быть нежирные супы с протертым мясом и продукты, содержащие лактобактерии.Для снятия воспалительного процесса используются антибиотики. Препараты назначаются после получения результатов анализа на посев, который проводится с целью определения чувствительности патогенной микрофлоры. Специалисты назначают препараты, обладающие сульфаниламидной и глюкокортикоидной активностью.
Вероятность появления недуга, зависит от полученной дозы облучения!
Важным этапом медикаментозного воздействия является местная терапия. Эта мера подразумевает полное очищение кишечника, что помогает устранить воспаление. Для этих целей используются такие лекарства, как растворы колларгола и перманганата калия. Местная терапия может проводиться с помощью свечей, содержащих анестетики, месалазин и глюкокортикостероиды.
Гигиеническими методами являются клизмы, которые проводятся на основе специальных антисептических растворов. После уменьшения интенсивности воспалительного процесса очистительные процедуры заменяются сидячими ваннами, которые готовятся на основе раствора марганцовки.
В некоторых случаях запущенная стадия заболевания оканчивается необратимым разрушением стенки мочевого пузыря. Внутри органа могут появиться крупные язвы и рубцовые образования. Возможным осложнением постлучевого воспаления у женщин могут стать пузырно-влагалищные свищи.
Главной профилактической мерой возникновения нарушений является регулярное эндоскопическое исследование и ответственный подход к выбору клиники и врача. Электромагнитную терапию должен проводить квалифицированный врач. Опытный доктор заранее предупредит о возможных рисках, сопутствующих ионизирующему воздействию на опухоль.
Источник: https://ginekologiya-urologiya.ru/operacii/kak-vosstanovit-slizistuyu-vlagalishha-posle-luchevoj-terapii
Как лечить ожог после облучения вульвэктомии: полное описание, советы и рекомендации
Изменения в органах мочевой системы, вызванные лучевой терапией злокачественных опухолей женских половых органов. Ионизирующее облучение вызывает не только изменения функционального характера, но и глубокие морфологические склеротические процессы в верхних и нижних мочевыводящих путях.
Реакции тканей мочевого пузыря, мочеточников и окружающей их клетчатки на лучевое лечение злокачественных новообразований женских гениталий могут быть самыми разнообразными. Основным в патогенезе постлучевых осложнений является нарушение иннервации, кровообращения и развитие фиброза.
Наиболее часты следующие осложнения: лучевые циститы – примерно у 50% больных; склероз клетчатки таза и постлучевой ретро-перитонеальный фиброз; развитие гидронефротических изменений – у 30% больных; хроническая почечная недостаточность – у 85% больных; нарушение иннервации и развитие нейрогенных изменений мочевого пузыря и верхних мочевыводящих путей; лучевые язвы мочевого пузыря; образование пузырно-влагалищных и мочеточниково-влагалищных свищей.
Постлучевые осложнения в органах мочевой системы наблюдаются у 12% больных, которым проводили сочетанную терапию по поводу злокачественных заболеваний матки, и в частности рака шейки матки.
Наиболее серьезным и грозным осложнением лучевого лечения злокачественных новообразований является развивающаяся хроническая почечная недостаточность вследствие наступившей обструкции тазовых отделов мочеточников и гидронефротических изменений. Хроническая почечная недостаточность, как правило, наступает постепенно, присоединившаяся инфекция ускоряет ее течение и усиливает общий процесс.
Лучевые циститы часто наблюдаются у женщин, лечившихся по поводу рака шейки матки в основном III и IV стадии, когда применяют большие дозы облучения. При этом нарушаются кровообращение, иннервация и трофика мочевого пузыря.
Лучевые циститы могут быть легкой формы, они характеризуются только учащенным, иногда с резями, мочеиспусканием, равномерной гиперемией слизистой мочевого пузыря, наличием лейкоцитов и эритроцитов в моче.
Лучевые циститы тяжелой формы проявляются значительно выраженной дизурией, тенезмами, чрезвычайно, малой емкостью мочевого пузыря, гиперемией слизистой, язвенно-некротическими изменениями. Моча у таких больных гнойного характера, с ихорозным запахом, выявляется значительная пиурия, гематурия.
При тяжелых лучевых циститах может наблюдаться либо склеротическое сморщивание мочевого пузыря и превращение в микроцист, либо образование постлучевых пузырно-влагалищных свищей.
Постлучевые изменения в органах мочевой системы наступают не сразу после лечения.
В период от 3 мес до 1 года появляются ранние лучевые циститы, характеризующиеся первичной реакцией слизистой мочевого пузыря в виде учащенного с резями мочеиспускания.По результатам цистоскопии обнаруживаются понижение емкости мочевого пузыря до 80-100 мл, гиперемия и отек слизистой оболочки, устьев мочеточников, наблюдаются иногда участки кровоизлияний, изъязвления.
Поздние лучевые циститы наступают в период от 1 года до 5- 10 лет, а иногда и более (до 30 лет) после окончания лучевого лечения. Различают несколько форм лучевых циститов: катаральную, фибринозную и язвенно-некротическую.
Это деление лучевых циститов условно, возможен переход одной стадии в другую. Поздние лучевые циститы наслаиваются на клиническое проявление рецидива опухоли, им сопутствуют воспалительные процессы в мочевом пузыре, что очень затрудняет диагностику.
Иногда лучевые циститы приходится дифференцировать с первичной опухолью мочевого пузыря.
Гидроуретер и гидронефроз лучевого генеза чаще бывают двусторонними и наступают не раньше второго полугодия после проведенного лучевого лечения.
Прогрессивное течение гидронефротических изменений характеризуется нарушением функции почек, нарастающей почечной недостаточностью.
Состояние почек и верхних мочевыводящих путей контролируется данными биохимических исследований (определение остаточного азота, мочевины крови, клиренс-тестов), а также с помощью хромоцистоскопии, экскреторной и инфузионной урографии и радиоизотопных исследований.
Образовавшиеся постлучевые свищи легко диагностируются, в основном они проявляются постоянным недержанием мочи.
Лечение лучевых циститов представляет собой сложную проблему . Первичные реакции мочевого пузыря на лучевое воздействие под влиянием местных терапевтических средств (инсталляции колларгола, промывание фурацилином мочевого пузыря, применение витаминов) проходят бесследно.Поздние лучевые циститы очень плохо поддаются лечению. Определенный успех в лечении больных с поздними лучевыми циститами достигается при местном применении инстилляций витаминизированного рыбьего жира, стимулина D, сока коланхое, метилурацила, эмульсии синтомицина и др.
Микроцист, стеноз предпузырных отделов мочеточников требуют, как правило, оперативного лечения. В таких случаях возможны цистэктомия с пересадкой мочеточников в кишечник или наложение уретеро-уретероанастомоза с односторонней уретерокутанеостомией. При далеко зашедших гидронефротических изменениях иногда производят двустороннее или одностороннее дренирование почек.
Постлучевые свищи мочевого пузыря и мочеточников лечат только оперативным методом, который малоэффективен.
Индивидуальный подход в подборе дозы лучевого лечения, рациональное его применение с использованием щадящих методов, средств защиты в большинстве случаев предотвращает развитие осложнений в органах мочевой системы. Постоянный контроль и урологическое обследование до, во время и после лучевого лечения позволяют снизить частоту этих осложнений.
Причины возникновения
Точные причины развития заболевания изучены недостаточно. Поскольку данная медицинская проблема характерна для старшего возраста, это дает основания предположить, что в основе появления опухоли находятся гормональные изменения, происходящие в организме в период климакса и постменопаузы.
Среди других наиболее вероятных причин называют вирусное инфицирование наружных половых органов папилломавирусом человека. Данная группа вирусов провоцирует появление кондилом и бородавок и передается половым путем.
Эта версия подтверждается фактом обнаружения папилломавируса у половины заболевших.
Среди провоцирующих факторов выделяют:
- атрофию кожи и слизистых вульвы;
- склеротический лишай – поражение кожи вокруг вульвы и анального отверстия, придающее ей белесоватый цвет;
- кондиломы вульвы;
- лейкоплакия – появление в области вульвы плотных бляшек;
- ожирение;
- вредные привычки (курение, алкоголизм);
- сахарный диабет, гипертония;
- позднее наступление первой менструации или ранний климакс;
- ВИЧ, наносящий удар иммунной системе, вследствие чего организм становится более восприимчивым к инфекциям и вирусам;
- беспорядочную половую жизнь, частые смены половых партнеров.
Среди других факторов, называют кожные проблемы (зуд, опрелости), регулярное воздействие промышленных токсинов и других вредных средств.
Кондиломы вульвы – это наросты на коже в области гениталий. Обычно возникают на половых губах, клиторе или на входе во влагалище. Путь заражения – половой. Инфекция проникает через мелкие травмы на половых органах.
Атрофия кожи и слизистых (крауроз) возникает как реакция эпителия на неблагоприятные внутренние и внешние факторы.
В старшем возрасте это может произойти вследствие климакса, а в молодом – после перенесенных операций на половых органах.
К провоцирующим факторам также относятся нарушения в работе эндокринной системы, ожирение, сахарный диабет, несоблюдение правил личной гигиены. Крауроз вульвы расценивается как предраковое состояние.
Симптоматика
Первые симптомы рака вульвы – это появление чувства дискомфорта в промежности. Со временем женщина начинает испытывать зуд и жжение, которые она нередко принимает за обычное воспаление. Зуд и жжение имеют тенденцию усиливаться в ночное время.
В дальнейшем в промежности происходит рост опухоли с характерной отечностью. Заболевание сопровождается кровянистыми или гнойными выделениями, болями в области клитора и влагалища.
Увеличенное в размерах образование представляет собой твердую кровоточащую язву с неровными краями. При сахарном диабете оно имеет ярко-красный цвет и сильную отечность.
Для заболевания характерно появление на слизистых пятен сероватого оттенка.
При отсутствии лечения состояние усугубляется повышением температуры, сильным истощением и общей слабостью, одышкой при малейших физических нагрузках.Зная, как выглядит рак вульвы, женщине очень легко обнаружить его еще на ранних стадиях, когда опухоль представляет собой узелок или маленькую язву. Если при этом отмечаются другие признаки, необходимо немедленно обратиться за медицинской помощью. Промедление в лечении приводит к дальнейшему росту опухоли и появлению метастаз, что делает лечении малоэффективным.
Причины рака вульвы у женщин чаще всего заключены в предраковых болезнях, в присутствии ДНК ВПЧ, наличии остроконечных кондилом за счет инфекции папилломавируса. Он может стать причиной папиллом или эпителиальной дисплазии в таких местах, как вульва, преддверие влагалища, анусный канал, шейка матки, язык, губы, область ладоней и подошв и пенис у мужчин.
Внимание! Рискуют заболеть онкологией женщины при наличии ВИЧ, ВИН (вульгарной интраэпителиальной неоплазии). К риску заболевания относят также частую смену партнеров по сексу, алкоголь и курение.
Истинные причины развития рака вульвы изучены недостаточно. Известно, что патологические процессы, которые приводят к развитию заболевания, запускаются гормональной перестройкой, происходящей в климактерическом и постменопаузальном периодах (после 50 лет). Большая роль в развитии заболеваний многими учеными отводится вирусу папилломы человека.
• возраст старше 50, особенно старше 70 лет.
• инфицирование вирусом папилломы человека• инфицирование вирусом иммунодефицита человека• склерозирующий лишай• меланома или атипичные невусы («атипичные родинки»), передающиеся по наследству• низкий социально-экономический статус• диспластические процессы наружных половых органов• злокачественные опухоли женских половых органов иной локализации• ожирение• артериальная гипертония• сахарный диабет• большое количество половых партнеров• курение.
Не стоит приравнивать наличие 1 из пунктов к 100% вероятности развития опухоли. Они лишь отражают то, что при наличии одного или нескольких признаков из вышеперечисленных риск развития заболевание выше, чем при отсутствии каких-либо отягощающих факторов.
Общие побочные эффекты лучевой терапии
В некоторых случаях лучевая терапия снижает количество клеток в костном мозге, продуцирующих клетки крови. Чаще всего это происходит, если облучению подвергается большая площадь тела, либо грудь, область живота и таза, кости нижних конечностей.
Если сокращается содержание красных клеток крови – эритроцитов, развивается анемия, человек будет чувствовать одышку и усталость. Возможно, для увеличения этих клеток потребуется переливание крови. В случае если есть противопоказания для этой процедуры, могут быть рекомендованы инъекции эритропоэтина. Это гормон, стимулирующий организм синтезировать эритроциты.
При существенном снижении количества лейкоцитов, что случается крайне редко в качестве побочного эффекта лучевой терапии, развивается нейтропения. Значительно повышается риск инфекций. Скорее всего, в такой ситуации врач сделает перерыв в лечении, чтобы состояние нормализовалось.
Пациенты, которым назначено общее облучение тела до пересадки костного мозга или стволовых клеток, будут иметь низкие показатели крови. Во время данного лечения с целью контроля состояния врачи регулярно исследуют кровь.
Пациент может чувствовать повышенную утомляемость. Это связано с необходимостью организма направить силы на восстановление повреждений, вызванных радиотерапией в результате воздействия на здоровые клетки. Если возможно, необходимо выпивать ежедневно по 3 литра воды. Гидратация поможет организму восстанавливаться.
Усталость, как правило, возрастает по мере лечения. Пациент может не ощущать себя утомленным в начале терапии, но к концу, скорее всего, будет. В течение 1-2 недель после облучения больной может чувствовать повышенную усталость, слабость, отсутствие энергии. На протяжении ряда месяцев человек может находиться в таком состоянии.Рекомендации для сохранения или повышения энергии
Некоторые исследования показывают, что важно сбалансировать физическую нагрузку и отдых. Попытаться ввести ежедневную прогулку на несколько минут. Постепенно можно будет увеличить дистанцию. Важно выбрать время, когда человек ощущает себя наименее уставшим.
Источник: https://cher-crb.ru/infekcii/lechenie-vlagalishcha-posle-luchevoj-terapii.html
Ожог слизистой влагалища и половых губ: виды, причины, первая помощь, лечение, возможные последствия
Гениталии человека покрыты не кожей, а слизистой оболочкой, которая очень чувствительна и уязвима перед повреждениями. Особенно нежны ткани половых органов у женщин.
Благодаря анатомическому строению, они хорошо защищены от случайных повреждений, но получить травму можно в результате неосторожно проведенных лечебных процедур.
Особенно часто женщины жалуются на ожог слизистой влагалища, который может вызвать такая популярная и, на первый взгляд, безопасная процедура, как спринцевание.
Наиболее распространенные причины
- Воздействие на слизистую слишком высокой дозы лекарств, которые содержат едкие вещества. Этот вид ожога называется химическим и является самым распространенным.
- Спринцевание с использованием горячей воды, обработка влагалища травяными парами могут вызывать термическое повреждение кожи.
- Прижигание эрозий слизистой представляет собой целенаправленное нанесение больному химических или термических ожогов. Бывают случаи, когда из-за ошибки врача пациент получает повреждение и здоровых участков.
- В результате противоопухолевой терапии, например, при раке матки, могут появиться лучевые ожоги.
Химические
Вызваны различными агрессивными веществами, например, кислотой или щелочью.
Одной из самых популярных лечебных процедур с использованием кислот, проводимых женщинами на половых органах, можно назвать дезинфицирующее спринцевание перекисью водорода.
Если раствор был чересчур концентрированным или время процедуры было превышено, это вызовет обезвоживание кожи и появление ожога. В этом случае характерно образование на пораженном участке сухого струпа.
Наиболее часто применяемая в спринцеваниях щелочь — пищевая сода. Ее нередко назначают для лечения молочницы. Безопасная пропорция содового раствора — 1 чайная ложка на литр воды, превышать ее рискованно.
Но чаще всего женщины получают травмы не из-за нарушения дозировки, а из-за неполного растворения соды в воде. Маленькие кристаллы растворяются не сразу, бывает, что этого просто не замечают, когда готовят лекарство. Достаточно одной крупинки соды, чтобы вызвать довольно глубокие повреждения тканей влагалища.
Для щелочных ожогов характерно образование на слизистых волдырей, язв и влажных струпьев, которые со временем засыхают.
Щелочи считаются опасней, чем кислоты. Этим веществам свойственно разъедать ткани и распространяться в более глубокие слои. Тогда как кислоты обычно вызывают поверхностные повреждения.
Марганцовка — еще одно популярное средство для проведения процедур. По статистике, 70% генитальных ожогов приходится именно на это едкое вещество. Оно известно как очень сильный окислитель.
В медицине растворы перманганата калия используют в качестве мощного антисептика, в том числе и для спринцеваний влагалища, например, при лечении молочницы. Но в слишком высоких концентрациях марганцовка вызывает окисление тканей.
Особенно опасно, если на слизистую влагалища попадет нерастворенный кристаллик этого вещества.Кроме того, ожоги могут быть вызваны спринцеваниями со спиртовыми настойками. Спирт менее едок, чем щелочи и кислоты. Обычно, достаточно промыть влагалище чистой водой, чтобы его вредное воздействие прекратилось, и боль прошла.
Подобные повреждения тканей могут вызывать не только спринцевания, но и свечи, и вагинальные таблетки. Причиной этого обычно является повышенная чувствительность слизистой оболочки и индивидуальная непереносимость препарата.
Термические
Слизистые половых органов чрезвычайно чувствительны к температурам. Вода, которая рукой воспринимается как теплая, а не горячая, при спринцевании может вызвать легкий ожог. Такие ошибки обычно и бывают причинами термических повреждений влагалища. Поэтому для спринцеваний рекомендуется использовать воду комнатной температуры.
Термические генитальные ожоги можно получить при обработке влагалища или половых губ травяными парами. Эту процедуру предлагают женщинам в некоторых СПА-салонах. Врачи не рекомендуют проводить на половых органах подобные манипуляции, так как риск получить при этом ожоги очень высок.
Лазерное прижигание эрозий шейки матки также чревато термическими повреждениями слизистых, если оно проводится врачом, не имеющим достаточного профессионализма.
В целом тепловые ожоги считаются менее опасными, чем химические, потому что влияние повреждающего фактора в этом случае кратковременно, тогда как вещества будут действовать до тех пор, пока их полностью не удалят, а это не всегда легко.
Лучевые
Степень повреждения зависит от дозы и длительности облучения. Проявляются лучевые ожоги не сразу, а через некоторое время. Сначала они вызывают сильную сухость влагалища, затем ощущается зуд. Если не принять меры, состояние будет усугубляться, могут появляться язвы и выделяться гной.
Кроме ожогов влагалища, подобные повреждения могут быть в области промежности, малых губ, и других частей наружных половых органов, поскольку они также покрыты чувствительной слизистой оболочкой. Однако, внешние ожоги менее опасны, легче лечатся и быстрее проходят.
Традиционное лечение
Прежде всего, врач определяет причину ожога. Если он химический, потребуются процедуры, направленные на полное устранение повреждающего вещества. Кислотные ожоги нейтрализуют пищевой содой, а щелочные — лимонной кислотой. Спирт удаляется простым промыванием. После подобных процедур влагалище обрабатывают растительным маслом.
Для точного определения вида и степени ожога обязательно берется анализ крови и мазок на микрофлору. При глубоких повреждениях проводится вагинальное УЗИ и рентгеновское исследование органов малого таза.
Для снятия воспалений пациенту могут назначить трехдневный курс антигистаминных препаратов (Супрастин, Тавегил). Их принимают по одной таблетке через каждые 8 часов.
Часто назначают внутривагинальное использование противомикробных мазей. Например, Левомеколь, который оказывает еще и противовоспалительный эффект.Особенно важно применять подобные средства при наличии язвочек на поврежденных тканях. Для лучшего проникновения во влагалище мазь используют в комбинации с метилурациловыми свечами.
Эти суппозитории и сами по себе полезны при ожогах, поскольку оказывают противовоспалительный и ранозаживляющий эффект.
Чтобы ускорить регенерацию тканей, применяется спрей Пантенол или свечи Депантол. Кроме того, врач может назначить комплекс витаминов, например, Веторон, для общего укрепления организма и ускорения процессов заживления.
При ожогах влагалища не только страдают клетки тканей, но и гибнут полезные бактерии, наличие которых очень важно для здоровья органа. Восстановить микрофлору помогают пробиотические вагинальные капсулы Гинолакт.
В домашних условиях лечат только ожоги первой и второй степени, если же они более серьезны, больному необходима госпитализация.
Помимо медикаментозных препаратов, при сильных повреждениях тканей применяют физиотерапию. Например, лечение парафином. Эта процедура проводится в стационаре. Для нее используется смесь масла и парафина. В вагину вводят тампон из этой массы, нагретой до 60 градусов, и оставляют на 2—3 часа. Всего курс лечения состоит из 10 ежедневных процедур.
Ожоги первой степени можно лечить и народными средствами. Их достаточно много.
Народные рецепты для лечения ожогов
- Почистить и тщательно вымыть одну морковь, обдать кипятком и натереть на мелкой терке. Залить растительным маслом, накрыть крышкой и поставить в холодильник на 30 минут. После того как смесь настоится, нужно тщательно ее процедить.
Масло можно использовать для обработки травмированных слизистых, а выжатую морковь употреблять внутрь как витаминный укрепляющий продукт.
- Известное средство, помогающее восстановить ткани, — масло облепихи. Его можно купить в аптеке.
- Смешать 2 столовых ложки ромашки со столовой ложкой календулы и залить 1 литром кипящей воды. Накрыть крышкой и оставить до тех пор, пока настой не остынет. Когда он приобретет комнатную температуру, его можно будет процедить и использовать для спринцеваний. Это противовоспалительное и мягкое бактерицидное средство.
- Похожее действие на слизистую оказывает и липовый цвет, кроме того, он имеет еще и увлажняющее свойство. Готовят его в пропорциях 3 столовых ложки растительного сырья на литр воды.
Возможные осложнения и последствия
Довольно распространенным последствием перенесенных ожогов является повышенная сухость слизистой влагалища и ощущение зуда. Некроз участков тканей при тяжелых повреждениях вызывает отравление организма. К тому же подобные раны заживают медленно, что повышает риск половых инфекций. Следствием ожогов четвертой степени может быть смерть больного.
Источник: https://fr-dc.ru/kozhnye-zabolevaniya/travmy-kozhi/chto-delat-pri-ozhoge-slizistoj-vlagalishha
Ожог слизистой влагалища: причины и лечение
Анатомическое строение женских гениталий надежно ограждает их от повреждений, но в некоторых случаях травмы все же случаются. Ожог слизистой влагалища — неприятное явление, сопровождающееся жжением, отечностью, образованием мелких пузырьков или струпа. Если вовремя не принять меры, нарушается микрофлора, развивается воспалительный процесс, затрудняющий выздоровление.
Распространенные причины
Основной причиной повреждений считается воздействие агрессивных лекарственных препаратов и растворов во время промывания половых губ и спринцевания. Медики выделяют 3 типа ожоговых травм:
- термические;
- химические;
- лучевые.
Термические ожоги — следствие влияния высоких температур. Они появляются, если использовать горячую воду при обработке гениталий. Иногда причиной становится прогревание влагалища травяным паром. Вагинальное пропаривание — популярная процедура в спа-салонах и в домашних условиях. Некорректное проведение раздражает и повреждает слизистую оболочку.
Химические ожоги провоцирует неправильное спринцевание. Концентрированные растворы соды, марганцовки, перекиси водорода обжигают промежность и нарушают микрофлору влагалища.
Повреждение может произойти при дезинфекции швов, появившихся после оперативного вмешательства, и во время проведения врачебных манипуляций, например, прижигания эрозии матки.
Лучевые ожоги появляются в процессе противоопухолевой терапии. Слизистая пересыхает, развиваются зуд и жжение. Глубокое повреждение приводит к долго заживающим ранам.
Химический ожог
Химические вещества имеют опасную особенность: обычной водой их трудно смыть. При попадании на слизистую или кожу они провоцируют раздражение и углубляются внутрь, расширяя место травмы и увеличивая ее степень. Вот типичные сценарии химических ожогов при спринцевании:
- Для санации влагалища некоторые женщины используют перекись водорода. Процедура востребована при воспалительном процессе и направлена на уничтожение бактерий и грибков. Для спринцевания 3%-ную перекись необходимо разбавлять водой в пропорции 1 : 3. Более концентрированный раствор агрессивен для чувствительных тканей и становится причиной болезненного ожога. Пораженное место краснеет, появляется опухоль, на поверхности слизистой формируются сухие чешуйки струпа.
- Содовый раствор, сделанный из расчета 1 чайная ложка на 1 л теплой воды, — старинное средство для лечения молочницы. Травму можно получить, превысив дозировку или плохо размешав соду. Нерастворившиеся частицы, попадая на слизистую, разъедают ее. Образуются глубокие ранки, покрытые рыхлыми струпьями, которые зудят и болят.
- В качестве антисептика нередко используется марганцовка. Чтобы промывать влагалище, подходит только светло-розовый раствор. Большую опасность представляет концентрированная жидкость и нерастворенные кристаллы перманганата калия. При контакте с ними ткани отмирают, появляется отечность и пульсирующая боль.
Щелочные ожоги серьезнее кислотных. Они сильнее разрушают слизистую и проникают в глубинные слои, образуя незаживающие раны.
Химический ожог влагалища можно получить спиртом. Он не несет серьезной опасности. Если промежность тщательно промыть проточной водой, жжение и отечность быстро проходят.
Иногда причиной неприятных ощущений становится чрезмерная чувствительность слизистой оболочки. В таком случае раздражение могут спровоцировать обычные вагинальные таблетки или свечи.
Термический ожог
Болезненные ожоги половых губ и влагалища вызывает горячая вода. Эти ткани очень чувствительны, поэтому, чтобы избежать повреждения, спринцеваться рекомендуется жидкостью комнатной температуры.
Кратковременное термическое воздействие вызывает поверхностное поражение 1 степени, заживающее за несколько дней при правильном лечении. Более продолжительное влияние слишком горячей воды приводит к отеку и нарушает функцию клеток. Появляются пузыри, а если их защитная пленка лопается, образуются ранки. Процесс грозит развитием инфекции и осложнением.
Лечение
Чтобы снизить болевые ощущения и остудить слизистую при термических ожогах, промежность нужно промывать прохладной водой около 10 минут. После зону поражения следует смазать Декспантенолом и обратиться к врачу за консультацией.
Облегчить состояние при химической травме сложнее. В качестве первой помощи необходимо долгое спринцевание чистой водой, а затем нейтрализация реагента:
- Кислота прекращает разъедать слизистую, если промыть влагалище и половые губы слабым содовым раствором.
- Щелочь снижает свое разрушающее действие после контакта с подкисленной водой. На 0,5 л воды требуется чайная ложка (без горки) лимонной кислоты или уксуса.
- Если произошел ожог марганцовкой, надо промыть влагалище 1%-ным раствором аскорбиновой кислоты.
Лечить повреждения 1 и 2 степени медики разрешают в домашних условиях. Для этого рекомендуется комбинированная терапия, включающая традиционные и народные методы.
Традиционное
Для заживления генитального ожога прописываются антибактериальные препараты в виде вагинальных свечей и мазей, стимулирующих регенерацию тканей:
- Высокими противовоспалительными свойствами обладают Метилурациловые свечи. Суппозитории способствуют затягиванию ран, убирают отечность и сухость слизистой. Схему лечения назначает врач. Обычно препарат вводят во влагалище дважды в день. Курс терапии составляет около 2 недель.
- Чтобы предотвратить инфицирование, применяют антибиотики. Синтомициновые свечи содержат хлорамфеникол. Вещество уничтожает патогенную микрофлору и ускоряет восстановление слизистой. Препарат вводят раз в день по вечерам перед отходом ко сну.
Для обработки промежности можно использовать мази:
- Левомеколь;
- Декспантенол;
- Солкосерил.
Перед нанесением место ожога следует промокнуть стерильной салфеткой. Наложить средство толстым слоем и не втирать. Подождать, пока мазь впитается. Процедуру повторять 5 раз в сутки.
В процессе терапии рекомендуется регулярно проводить санацию влагалища раствором Фурацилина. Для приготовления лекарства таблетку надо растолочь и развести в 100 мл теплой воды.
Зону поражения также полезно смазывать Каротолином и масляным раствором витамина А. Препараты улучшают регенерацию и смягчают слизистую оболочку. В первые 3 суток после травмирования назначаются антигистаминные средства:
- Зиртек;
- Тавегил;
- Супрастин.
Народное
Вспомогательная терапия проводится народными средствами. Затягиванию ран способствует морковь, богатая витамином А:
- очищенный корнеплод ошпарить кипятком и измельчить на мелкой терке или в мясорубке;
- неплотно выложить массу в стеклянную емкость и залить растительным маслом (оно должно едва прикрывать натертую морковь), предварительно прокипятив и остудив его;
- накрыть и поставить в холодильник на 30 минут;
- процедить через марлю;
- масло использовать для смазывания пораженных участков.
Полезны спринцевания из настоев лекарственных трав. Для лечения ожога промежности подходят:
- листья черники;
- аптечная ромашка;
- календула;
- цветки липы;
- фиалка;
- кровохлебка.
Столовую ложку любой травы заваривают в 0,5 л крутого кипятка. Через полчаса процеживают, остужают и используют для спринцевания и промывания гениталий.
